Al "capolinea" con dignità e affetto
Il punto su cure palliative e sostegno spirituale da dare a chi è in fine vita. Con l'avvicinarsi del momento in cui si lascia la fase terrena della vita aumenta il bisogno di spiritualità. Non riconoscerlo e non dare risposte è una grave mancanza
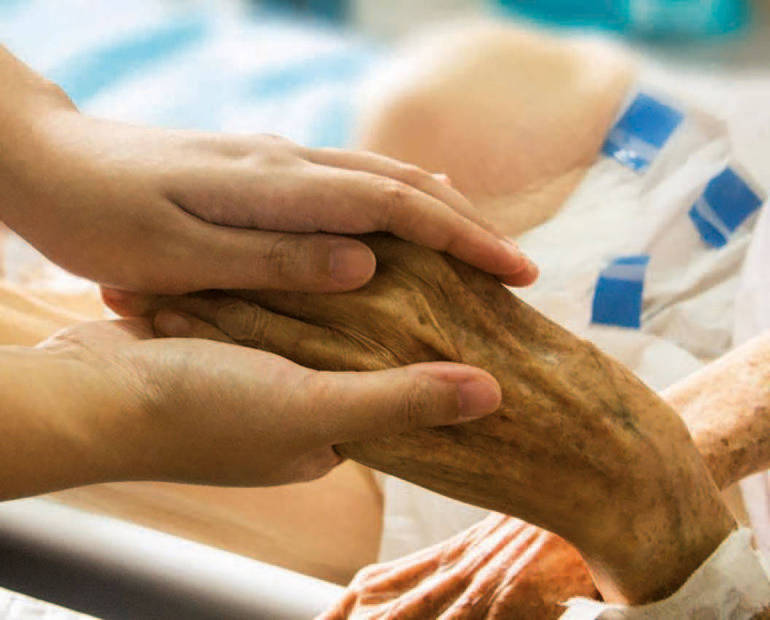
Cure palliative: quando la medicina è anche umanità. Il diritto di arrivare alla morte con dignità.
“Le cure palliative sono un approccio di cura che migliora la qualità della vita dei pazienti e delle famiglie che si confrontano con i problemi associati a malattie mortali attraverso un intervento multidisciplinare volto alla prevenzione e al sollievo dalla sofferenza per mezzo dell’identificazione precoce, dell’impeccabile valutazione e trattamento del dolore e di altri problemi fisici, psico-sociali e spirituali”. Così le definisce l’Organizzazione mondiale della sanità. In queste pagine ci preme mettere in risalto non solo le terapie per il controllo dei sintomi e il sollievo del dolore, ma anche l’importanza del lavoro di équipe nell’assistenza ai malati terminali e alle loro famiglie. A questo riguardo, il supporto di tipo spirituale non è certamente secondario e cerca di aiutare le persone a considerare il momento della morte non come un fallimento terapeutico: la morte non è il fallimento delle cure ed è doveroso farsi carico di parlarne con paziente e familiari in modo non equivoco e al tempo stesso con l’attenzione e la carità cristiana che merita questa fase cruciale della vita. Evidentemente il tema della morte fa tremare i polsi anche ai sani e quindi come riusciranno a riconoscere i veri bisogni della persona morente e ad accompagnarla se non hanno prima avuto formazione adeguata e maturazione umana capace di sostenere questo carico emotivo? Riuscire a garantire una qualità della vita, per quel poco o tanto che ne resta, più confortevole richiede un percorso personalizzato, che tenga conto del livello culturale del paziente, delle sue inclinazioni religiose e spirituali, senza stabilire a priori i nostri concetti di dignità della vita. Sappiamo che tante volte dietro i protocolli, pure quelli presentati come punte di diamante dei trattamenti dei morenti, ci può essere il rischio concreto di scivolare nell’eutanasia e nella richiesta di abbattere i costi dell’assistenza; ma sospendere semplicemente l’alimentazione e i medicinali sostituendoli con l’infusione permanente di morfina non è forse una sorta di sentenza di morte pronunciata da medici e infermieri che non hanno più voglia o capacità di occuparsi di queste persone? Per quanto riguarda il dolore, evidentemente si deve affrontare non solo quello fisico, ma quello emozionale, spirituale e sociale: in una parola la sofferenza esistenziale, non creando altri inutili disagi e cercando di non trascurare la volontà della persona, senza eccessi né difetti, evitando infine i conflitti decisionali tra pazienti, familiari e curanti. Assistere gli infermi, e a maggior ragione i morenti, per un cristiano è un’opera di carità, ma forse una delle più difficili e controverse. Esige conoscenze, competenze pratiche, maturità umana, collaborazione tra operatori e soprattutto una comunità viva che faccia sentire il proprio sostegno quando la paura e lo smarrimento fanno più male delle malattie stesse. La testimonianza della futura beata Benedetta Bianchi Porro ci può essere utile, perché prima o poi in tutte le case si presentano queste problematiche.
Stefano Origano
Il diritto di arrivare alla morte con dignità
Una legge buona, segnata però da inaccettabili disparità a livello territoriale. Sono trascorsi otto anni da quando in Italia, con la legge 38, il morire senza sofferenza è diventato un diritto normato. Esistono disposizioni precise sulla carta, che trovano applicazione non uniforme nella quotidianità per le persone che vedono restringersi il proprio orizzonte temporale. Con un divario di regione in regione da colmare su vari fronti, pure nell’organizzazione e nella formazione.
«La legge è stata un passo necessario e dovuto perché, fino ad allora, c’era una confusione estrema sulla definizione di cure palliative e di terapia del dolore, capitoli completamente diversi, pur con delle sovrapposizioni: il legislatore definisce tre reti distinte, una per le cure palliative per adulti, una per quelle pediatriche e l’altra per la terapia del dolore. Questa è orientata a rispondere a un bisogno di dolore-sintomo o di malattia in prevalenza non oncologica», premette il dottor Pierangelo Lora Aprile, medico di famiglia, responsabile dell’area cure palliative della Società italiana di medicina generale e delle cure primarie (Simg).
«Le cure palliative, nate in Italia negli anni Ottanta, costituiscono invece un corpo di conoscenze per organizzare intorno ai malati, oncologici e non, che si stanno avvicinando alla fine della vita, indipendentemente dalla presenza di dolore, un accompagnamento. Partendo il più precocemente possibile, ciò significa che l’orizzonte delle cure palliative si sta spostando verso uno o due anni prima dell’evento morte», prosegue. È il cosiddetto approccio palliativo, su cui l’Oms pone l’accento: «Nel momento in cui ci si accorge che il malato si avvicina al termine della vita occorre un’attenzione particolare, che è diversa da quella avuta fino a quel momento per la malattia cronica di cui è portatore», prosegue. Si tratta di riformulare gli obiettivi di cura, centrare l’attenzione su una comunicazione sincera, raccogliere le preferenze e i desideri, e accompagnare malato e famiglia verso il “confine alto della vita”; e per alcuni dei malati, i più complessi, essere presi in carico dalla Rete di cure palliative».
– Questo in teoria, diversa è la pratica. A che punto siamo?
«Questo è il nodo centrale. Dal punto di vista legislativo, nel campo delle cure palliative dopo la legge 38 vi sono stati una serie di documenti attuativi, di passaggi di conferenza Stato-Regioni, di recepimenti con delibere autonome a livello regionale. Per quanto riguarda le norme, ogni tappa è stata compiuta. Il problema è l’attuazione, passare dal dire al fare in un Paese in cui esistono 20 sistemi sanitari diversi e autonomie regionali. Per questo, nel 2010, sono state istituite commissioni tecniche per affiancare il governo, coordinare e monitorare l’evolvere della situazione».
– Guardando la geografia dell’Italia, il panorama com’è?
«È frammentario e farraginoso. L’elemento organizzativo fa la differenza, anche in termini di qualità delle cure. Presuppone però investimenti, operatori dedicati e formati. Dall’altra parte, i medici che si occupano di cure palliative non hanno una specialità riconosciuta. La legge prevede che i palliativisti possano essere medici con specializzazioni equipollenti, ma le scuole di specializzazione in questione non hanno insegnamenti specifici sulle cure palliative. In questi anni è stato compiuto un grande lavoro per sanare la lacuna: sono stati inseriti insegnamenti di cure palliative nelle scuole di specializzazione equipollenti e si sono considerati palliativisti tutti i medici operativi nelle Unità di cure palliative per almeno tre anni».
– Per farlo servono risorse...
«Risorse, investimenti e uomini. Questo si traduce in frammentarietà della rete, dei coordinamenti locali e dei dipartimenti, delle équipe che dovrebbero prendere in carico i malati complessi nelle Unità di cure palliative (Ucp) in maniera omogenea. Cosa che non sempre avviene. Le regioni si stanno muovendo, ma manca la volontà politica di destinare risorse affinché ciò si realizzi».
– Inevitabilmente tutto questo ha ripercussioni sul malato...
«Certamente! Il percorso del malato inizia con l’identificazione: il medico riconosce che quel malato ha una malattia cronica in fase di progressione e si sta avvicinando al fine vita. Da questo momento inizia l’accompagnamento che, per i casi più complessi, continua con la presa in carico da parte di un’équipe dedicata di Unità di cure palliative. Ma il momento importante è identificare il malato».
– A chi spetta il ruolo?
«A chi è più vicino al malato che avanza verso il fine vita, quindi al medico di Medicina generale, a contatto con l’ambiente familiare e con le persone per lui significative. Con l’identificazione, l’operatore cambia gli occhiali e vede il malato sotto nuova luce: come persona portatrice di bisogni, con cui è necessario parlare e centrare le risposte su preferenze e desideri. Spetta al medico di famiglia concentrarsi sulla riconciliazione terapeutica, orientandola verso gli obiettivi di salute, mettere in atto l’approccio palliativo e osservare la persona sotto la lente del bisogno. Passaggio necessario, che richiede un salto di qualità nell’assistenza e quindi anche nella formazione... Esiste poi un 25-30% di malati dalle esigenze complesse, che richiedono consulenze specialistiche e presa in carico globale che trova risposta nella rete delle cure palliative».
– Cosa fare?
«Formare i medici di Medicina generale che sono 40mila in Italia, capillarmente distribuiti nel territorio, ad accompagnare il paziente. Pratica etica che, come Simg, abbiamo declinato in un “abcd” dell’accompagnamento: “a” come alleviare i sintomi, “b” come bisogni da identificare, “c” come cure proporzionate senza sconfinare nell’accanimento terapeutica; “d” come decodificare le richieste».
– Richieste anche estreme, dettate dalla sofferenza.
«Spesso si sente dire dai pazienti: “Non ce la faccio più, perché proprio a me?”. Affermazioni che, benché possano sembrare incongrue, non devono essere recepite come richieste di eutanasia, ma di cura. La domanda precedente può voler significare: “Non ce la faccio più a continuare così, con questo dolore, di peso alla mia famiglia...”. Solo se le cose si complicano interviene la rete ed è quello su cui la legge 38 insiste: essa deve rispondere ai bisogni di un paziente complesso. Uno dei parametri di inefficienza è il numero di persone che muoiono in ospedale, cosa che nel nostro Paese avviene per il 60%, con differenze regionali accentuate».
– Tra i bisogni delle persone in fine vita, da non trascurare è quello spirituale.
«Appartiene a tutti, riguarda il profondo essere e il significato di quello che sta accadendo. Le domande poste dai malati vanno a toccare corde profonde: da dove vengo, dove vado, che senso ha tutto ciò? La spiritualità è un bisogno manifestato, spesso misconosciuto, quindi è importantissimo da parte degli operatori identificarlo e saper dare una risposta pertinente. La morte è qualcosa che potrebbe non fare paura, il problema è la “traiettoria”. Il cattolico ha la prospettiva di chi, prima di lui, ha percorso la strada della sofferenza per poi resuscitare: processo non semplice da cogliere, pure per chi ha una fede robusta. Dobbiamo stare attenti a questo bisogno spirituale che emerge in maniera preponderante. Il non riconoscerlo e non dare risposte e gesti concreti è una grave mancanza. Abbiamo bisogno di testimoni che diano conferma ai malati del loro valore nella società».
Marta Bicego
La speranza oltre il dolore nell’affrontare la malattia
C’era un gran via vai di amici e di persone nella casa di Benedetta Bianchi Porro (1936-1964), oggi venerabile, presto beata. Infatti, il miracolo che porterà la giovane sirmionese a essere iscritta nell’albo dei beati ha riguardato la guarigione improvvisa e inspiegabile di un ventenne genovese che, in seguito a un incidente automobilistico nell’estate del 1986, finì in coma; si risvegliò dopo una novena di preghiere a lei dedicate, fatte fare dalla mamma del ragazzo che aveva conosciuto la venerabile sirmionese tramite una rivista.
Benedetta era nata nel Forlivese, a Dovadola, l’8 agosto 1936, ma a Sirmione si trasferì con la famiglia nel 1951, quando il padre fu nominato direttore della società Terme. Nella penisola catulliana visse fino alla morte, avvenuta il 23 gennaio del 1964, all’età di soli 27 anni. E in quel giorno d’inverno nel suo giardino fiorì straordinariamente una rosa bianca.
Benedetta in vita ripeteva spesso: «Per chi crede tutto è segno». Nella sua pura umanità e nel suo immenso dolore, fu testimone di una fede davvero straordinaria per i suoi cari, per i tanti amici e le persone che da ogni parte le scrivevano e la seguivano nel suo mirabile esempio di fede in Cristo.
«Benedetta non fu mai sola nella sua dimora di Sirmione – racconta la sorella Emanuela Bianchi Porro, che ancora abita nella località benacense –. Con lei c’era la sua famiglia, con i suoi fratelli, c’erano i suoi amici e tanta gente che l’aveva conosciuta e che ogni tanto passava a trovarla. Lei riusciva a trasmettere gioia, serenità e amore a tutti».
Costretta a letto da una rara malattia degenerativa che lei stessa, studentessa all’ultimo anno della facoltà di Medicina, si era diagnosticata, la giovane donna non si arrese mai alla durezza del suo male. Si trattava di una patologia molto aggressiva che via via la rese inferma, privata di tutti i sensi, ad eccezione del palmo della mano e della parola, pronunciata a fatica con un filo di voce. Eppure non fu mai sola, anzi riuscì con la sua immensa fede a infondere forza e coraggio a quanti entravano in contatto con lei, pregava per gli altri e portava a tutti la sua testimonianza d’amore e di grande attaccamento alla vita, pur con la voglia di ritrovare “in fondo alla via terrena” l’abbraccio confortante di Gesù.
Sono tante le lettere che la venerabile sirmionese ha lasciato agli amici, pensieri intensi, raccolti faticosamente nei diari degli anni 1961 e 1962, scritti che testimoniano il suo grande dolore fisico, i momenti di sconforto e timore, in cui confessa di essere rimasta con “poche briciole da dare al signore” ma con la certezza dello sconfinato amore di Gesù che “vince tutto”.
In una missiva scritta all’amica Maria Grazia, Benedetta si esprimeva così: “Ti sono molto grata dei libri, e di più, per la lettera in cui mi hai interpretato il Vangelo con tanta luce: grazie. Sono stata felice per un attimo, perché lungo la giornata temo sempre l’abbandono del Padre. Eppure è così bello ricordare quando gli Apostoli ebbero timore e non avevano riconosciuto Gesù che camminava sulle acque: Di che temete? Sono Io!. Appunto: Sono Io. Tu mi aiuti, Maria Grazia, e mi succede ogni tanto di voler dalla mamma farmi rileggere la tua lettera. E sogno. Mi pare di essere ritornata piccina piccina seduta al primo banco di scuola, al mio posto, attenta, bevendomi tutto quello che la mia prima maestra, suor Alberta, mi dettava. (…) E ora, nel mio buio, cerco di ricordarmi la chiave di tutti quei tesori che ci dava. Mi diceva che le parole del Vangelo erano grandi, preziose per tutti, e che lì c’è tutto l’insegnamento della vita! Diceva che la vita è una passerella: un piccolo ponte traballante e pericoloso per chi salta sfrenatamente, ma sicuramente felice se riusciamo ad aspettare con amore le prove e le bufere della vita. Diceva che il tempo scorre velocemente. È qui che mi fermo, perché molte volte mi sembra invece eternamente lungo. E non è vero, Maria Grazia, queste sono tentazioni: ecco perché non amo più rimanere sola con me stessa. Sono brutte le tenebre, eppure io so di non essere sola: nel mio silenzio, nel mio deserto, mentre cammino, Lui è qui: mi sorride, mi precede; mi incoraggia a portare a Lui qualche piccola briciola d’amore”.
L’Associazione Amici di Benedetta è da tempo impegnata nel far conoscere la spiritualità e l’entusiasmo di questa giovane testimone di Cristo che il prossimo anno sarà proclamata beata. La Diocesi di Forlì-Bertinoro, con l’Associazione, deciderà prossimamente la data per la celebrazione solenne della sua beatificazione.
Francesca Gardenato